Na última década, o uso do termo “hormônios bioidênticos” tornou-se popular no tratamento dos sintomas relacionados à menopausa. Como relatam alguns artigos científicos, isso deve-se, em parte, à divulgação feita pela imprensa de livros como o publicado em 2006 por Suzanne Somers, com o título Ageless: a verdade nua e crua sobre os hormônios bioidênticos. E, de outra parte, à literatura publicada na década de 90 (1997), intitulada Reposição hormonal natural para mulheres com mais de 45 anos, de autoria de Wright e Morgenthaler, sobre a terapia de reposição hormonal. Essa foi a época em que a terminologia relacionada aos “bioidênticos” ganhou força como expressão de uma proposta terapêutica “mais natural” para quadros de deficiência hormonal gerados pela menopausa, andropausa, somatopausa ou outras disfunções glandulares em que tais deficiências são produzidas.
Uso na denominada terapia anti-aging
De elixires de alquimistas a suplementações vitamínicas, diversos experimentos que apontavam a potencialidade de se manipular elementos do corpo para alterar os sinais físicos de declínio resultantes da idade estão relacionados à história das práticas anti-aging (Olshansky, Hayflick, Carnes – 2008).
A ideia de manutenção embutida no termo antienvelhecimento está associada à de prevenção, defendida como o principal diferencial da abordagem das terapêuticas anti-aging.
Nesse processo, os hormônios são concebidos como elementos imprescindíveis, visto que todo o metabolismo depende das interações existentes entre diferentes formas deles para funcionar, tanto no que se refere às alterações que acontecem, com o avançar da idade, nas fibras de colágeno e elastina e sua relação direta com a pele e seu envelhecimento, quanto no que diz respeito às patologias relacionadas à perda de colágeno nas articulações, como artroses, desgastes dos discos vertebrais e outros. E até mesmo em relação a sintomas de declínio hormonal vs. déficit cognitivo (concentração e memória), perda do turgor da pele (elasticidade), diminuição da libido, secura vaginal, fogachos e sintomas depressivos pós-menopausa (pausa hormonal feminina) ou andropausa (pausa hormonal masculina).
Considerando que o declínio hormonal acompanha o avanço da idade, aprimorar os níveis hormonais ao longo da vida permitiria evitar o decaimento de diversas funções físicas, cognitivas e comportamentais, como as observadas nos quadros clínicos citados acima.
Entretanto, sua utilização clínica para os devidos fins exige maior compreensão e metodologia científica para elucidação de seu mecanismo de ação no combate ao envelhecimento.
É onde a polêmica envolvendo o termo bioidênticos se inicia. Sabe-se que, originalmente, essa denominação foi usada para descrever a diferença entre hormônios comercializados por indústrias farmacêuticas na forma de patentes e os manipulados por farmácias magistrais de uma maneira “mais artesanal, natural e individualizada”. A partir daí, o significado do termo bioidênticos evoluiu e agora há uma variedade de definições disponíveis na imprensa leiga, bem como na literatura científica e de saúde.
Bioidênticos: histórico da terminologia
O termo “bioidênticos” refere-se a substâncias hormonais que possuem exatamente a “mesma estrutura química e molecular encontrada nos hormônios produzidos em nosso organismo”.
Porém, independentemente de serem comercializadas ou manipuladas, todas as matérias-primas utilizadas para obtenção dessas substâncias são, sabidamente, industrializadas e comercializadas por indústrias farmacêuticas, até mesmo aquelas produzidas a partir de uma matéria-prima natural, como é o caso da diosgenina (princípio ativo vegetal extraído de plantas como inhame e soja), que é modificada quimicamente para produzir o precursor da progesterona, que é então usado para sintetizar estrogênios e androgênios denominados como bioidênticos.
Produtos de derivados de estrogênio considerados “não bioidênticos” incluem hormônios industrializados a partir de derivados de estrógenos equinos conjugados, extraídos da urina de éguas grávidas e produzidos em larga escala na indústria farmacêutica. Estes são utilizados há vários anos para produção de hormônios sintéticos, em patentes vendidas em doses padronizadas e comercializadas pelas farmácias convencionais. Porém, eles também possuem a mesma estrutura química e molecular dos hormônios humanos.
Seria, então, a palavra bioidêntica relacionada a uma forma “mais natural e individualizada” de se repor hormônios, em especial quando a terapia de reposição hormonal é o tratamento de eleição?
Eficácia na prática clínica
Na prática clínica, o que se observa é esse aspecto do “poder de individualização” da terapia de reposição hormonal bioidêntica, já que os hormônios nela utilizados são manipulados a partir de matérias-primas de “origem natural” (como a diosgenina e seus derivados), em doses personalizadas para um determinado paciente e por determinado médico.
Mas a própria diosgenina, quando usada como princípio ativo, por si só, nas manipulações das terapias bioidênticas, encontra resistência na ciência, por ser uma substância quimicamente inativa para reposição hormonal, se sua estrutura química não for modificada em escala industrial.
A possibilidade de individualização e manejo das doses refere-se a uma maior eficácia, devido ao fato de que esse tipo de reposição poderia ser receitado de acordo com a necessidade de cada paciente, suas manifestações clínicas e suas queixas (sintomas), assim como à possibilidade de associação de mais de um tipo de hormônio na mesma formulação para cada caso clínico.
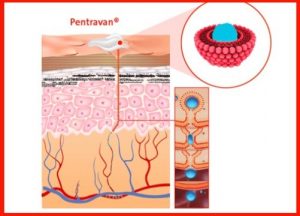
A via de administração preferida para modulação bioidêntica é a transdérmica (via derme, uso tópico), através de veículo de liberação controlada e/ou prolongada, como nos casos dos veículos de nanolipossomas (lipossomas de fosfatidilcolina, obtidos da lecitina de soja – Figura 1), com perfil de melhor tolerabilidade, facilidade de aplicação (pele), liberação controlada e maior vida média no plasma sanguíneo, o que melhora a eficácia e a segurança da administração dos referidos hormônios (Figura 2).
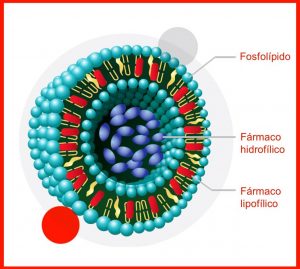
Observa-se aqui também que, ao utilizar a terapia hormonal bioidêntica, é possível usar exames laboratoriais para monitoramento da resposta terapêutica e determinação das doses necessárias, visto que os bioidênticos, por ter a mesma estrutura química e molecular encontrada nos hormônios humanos, são plausíveis de detecção e mensuração de seus níveis no plasma sanguíneo, podendo-se assim individualizar as doses e evoluí-las ou corrigi-las de acordo com a clínica e queixas do paciente ao longo do tratamento de reposição.
O fator segurança
A terminologia da palavra bioidênticos tem sido relacionada ainda a uma maior segurança desses hormônios em relação aos efeitos colaterais de curto e longo prazo em comparação com as versões sintéticas tradicionais produzidas em larga escala industrial, como é o caso do acetato de medroxiprogesterona e outras progestinas sintéticas.
A Food and Drug Administration (FDA) e a The Endocrine Society, no entanto, entendem que há pouca ou nenhuma evidência para apoiar as alegações de que os hormônios bioidênticos são mais seguros ou mais eficazes.
Em contrapartida, estudos experimentais, como o desenvolvido por Holtorf e colaboradores (2009), demonstram que os hormônios bioidênticos estão associados a riscos menores, incluindo o risco de ocorrência de câncer de mama e de doenças cardiovasculares, e são mais eficazes do que seus equivalentes sintéticos e derivados de animais. Por exemplo: a progesterona produzida a partir da diosgenina estaria associada a um risco reduzido de câncer de mama, em comparação com o risco aumentado associado às progestinas sintéticas. O estriol bioidêntico teria alguns efeitos fisiológicos únicos, que o diferenciam do estradiol, estrona e estrogênios conjugados de origem equina. Espera-se também que o mesmo apresente menos risco de ocorrência de câncer de mama, embora nenhum ensaio clínico randomizado sobre isso tenha sido documentado. De acordo com os autores acima citados, as progestinas sintéticas têm uma variedade de efeitos cardiovasculares negativos, que podem ser evitados com o uso da progesterona bioidêntica. Eles também citam que, até que sejam encontradas evidências em contrário, os hormônios bioidênticos continuam sendo o método preferido de terapia de reposição hormonal. Relatam, porém, que mais ensaios clínicos randomizados são necessários para delinear essas diferenças mais claramente.
Já, Whelan e colaboradores (2011) definem hormônios bioidênticos como substâncias produzidas através da extração e manipulação de hormônios contidos em vegetais. Na verdade, esses seriam os fito-hormônios (hormônios produzidos a partir de espécies vegetais), encontrados em diversas partes (folhas, frutos, raízes e sementes) de plantas, como a cimicífuga racemosa, o yam mexicano, o alcaçuz, a linhaça, o trevo-vermelho e as isoflavonas de soja, sendo essa a fonte mais conhecida na medicina popular.
Assim, a utilização dessas substâncias partiria do princípio de que nosso organismo tende a aceitar melhor substâncias iguais às que produzimos naturalmente.
Esses autores também citam que tal terapia de reposição hormonal alternativa vem sendo amplamente discutida e divulgada e relatam que, só nos Estados Unidos, a terapia de reposição hormonal convencional teve redução de 91 milhões em 2001 para 57 milhões em 2003 e continua em queda desde o estudo publicado pela Women’s Health Initiative (WHI) em 2002. No Brasil, houve redução de 25,2% nas indicações de hormônios sintéticos e aproximadamente 46% dos ginecologistas começaram a prescrever outras medicações naturais para o combate aos sintomas da menopausa. Sendo assim, muitos estudos foram intensificados para averiguação científica da ação de hormônios naturais contra os efeitos da menopausa e em outras terapias onde a reposição hormonal é requerida.
Tipos mais comuns de hormônios bioidênticos
Os chamados “hormônios bioidênticos” mais comuns são estradiol, estriol, progesterona e testosterona, que podem apresentar-se em diversas formulações, possibilitando individualizar a terapia hormonal de acordo com as necessidades dos pacientes no alívio de sintomas relacionados aos déficits hormonais e seus quadros clínicos.
Algumas outras substâncias, como a dehidroepiandrosterona (DHEA), molécula precursora de vários hormônios sexuais, são encontradas nas formulações, sem evidências científicas comprobatórias, mas usadas de maneira corriqueira na prática clínica de profissionais que utilizam essas terapias não convencionais como arsenal terapêutico e com relatos clínicos de resultados promissores.
No caso da testosterona, apesar da comprovada eficácia em casos selecionados, ainda não houve a liberação da prescrição, pela FDA, para mulheres nos Estados Unidos, país onde mais de dois milhões de doses são prescritas por ano, sendo 60% dessas prescrições realizadas por ginecologistas (Davis e Parish – 2015).
A prescrição off-label de formulações à base de testosterona segue liberada no Brasil, com resultados clínicos que inferem, para a mulher na menopausa, melhora do humor, ganho de massa óssea (na osteopenia e osteoporose pós-menopausa), diminuição do fenômeno de sarcopenia (perda de massa muscular) e melhora da libido, secura vaginal, fogachos e outros sintomas. Mas vale aqui ressaltar a importância de orientação e prescrição médica, para que efeitos indesejáveis não sejam observados, como rouquidão da voz, hipertricose (aumento de pelos), androgenia (acne e oleosidade) e até mesmo aumento clitoriano.
O mesmo se aplica à reposição para os homens, na andropausa, visto que, neles se encontram receptores de testosterona, com risco eminente de ocorrência de câncer de próstata e de outros efeitos colaterais relacionados à androgenia produzida pelo excesso de níveis desse hormônio no organismo, como a calvície, diminuição da distribuição de pelos pelo corpo e alterações comportamentais, tais como instabilidade de humor, crises de estresse, agitação, irritabilidade e maior agressividade.
Podem afetar negativamente, também, o funcionamento da medula óssea, fígado, coração e rins, levando a uma sobrecarga dos mesmos e possíveis lesões futuras.
Conclusão
A terapia de reposição hormonal bioidêntica, nos dias de hoje, refere-se a uma prática clínica em que hormônios idênticos em estrutura e/ou função química aos produzidos pelo próprio organismo humano são utilizados, sendo a preferência por aqueles de natureza vegetal (como, por exemplo, diosgenina e derivados) ou animal (estrogênios conjugados de origem equina), mas tendo como principais fatores moduladores e benéficos a possibilidade de “personalização” das doses, associações com outras classes de hormônios (androgênios, progestágenos, testosterona e precursores hormonais, como o DHEA), evolução do quadro de deficiência e medidas laboratoriais que permitem o manuseio das doses necessárias ao longo da reposição.
Sua utilidade clínica refere-se mais ao fator de segurança, que de acordo com os artigos científicos relacionados está relacionado à possibilidade de remanejo da dosagem e também à sua via de administração por meio de veículos de liberação controlada e/ou prolongada, como é o caso de veículos de nanotecnologia como os nanolipossomas, que são lipossomas de fostatidilcolina obtidos a partir da lecitina de soja, com melhor tolerabilidade e facilidade de aplicação (via transdérmica) e maior vida média no plasma sanguíneo, o que permitiria que menores doses sejam necessárias ao longo do dia e do tratamento em si.
Vale ressaltar aqui que, por se tratar de reposição de esteroides, sintéticos ou não, o acompanhamento clínico se faz necessário, com a realização de exames periódicos e controles laboratoriais e com conhecimento por parte do profissional que a aplica quanto às suas ações esperadas, eficácia na clínica e escolha da melhor opção a ser feita em cada caso, de acordo com os sintomas (queixas) e sinais ( quadro clínico e patologias relacionadas) e respeitando sempre, em primeira instância, o nível de segurança da substância a ser utilizada no paciente.
Dr. Alexandre Santana Hilel – Especialista em cirurgia cardiovascular, nutrologia médica e psicanálise. Mestre em Psicossomática e Psicologia Hospitalar. Doutorando em Dor, Inflamação e Alergias.
Dr. Heloi José Stefani – Médico com especialização em saúde da Família pela UNIFESP e pós-graduação em cirurgia dermatológica e medicina estética pela AMA.

